2021.01.15
新型コロナウイルス感染者に対応する医師・看護師や治療機器などの医療資源が⽐較的整っている中規模以上の病院の構成⽐について、その割合を⺠間病院に限って⾒ると、1割にも満たないことが、病院経営のコンサルティングなどを⾏う株式会社グローバルヘルスコンサルティング・ジャパン(GHC ※1=本社・東京都新宿区、代表取締役社⻑・渡辺幸⼦)の調査で分かりました。
コロナ患者の受け⼊れには治療に対応できる⼗分な医療従事者の体制が必要です。そのため単純に⺠間病院の受け⼊れを増やすべきとの現状の論調について、GHC代表の渡辺は「⼩規模で医療資源が不⼗分な病院でコロナ患者を受け⼊れることは危険を伴う。医療資源の充⾜具合に応じて病院間で役割分担を明確にし、連携を強化していくべきだ」としています。
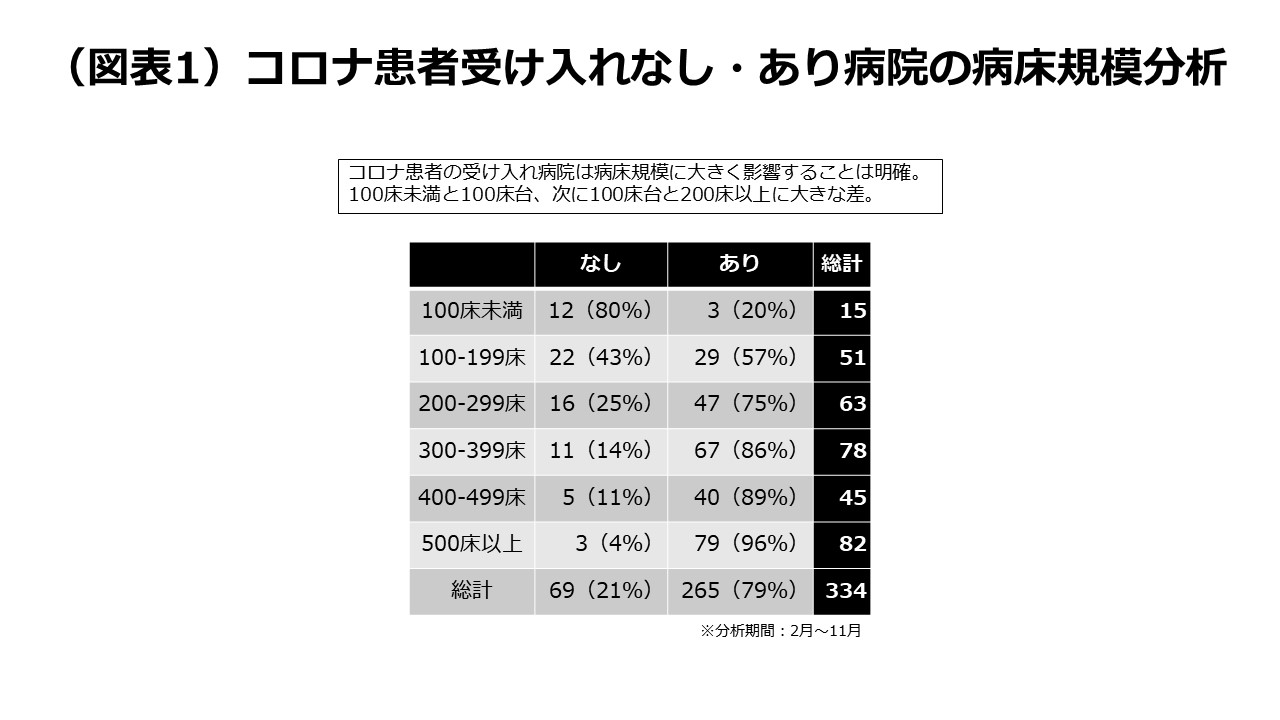
コロナ患者の受け⼊れ病院を病床規模で分析すると、100床未満と100床台の受け⼊れ割合が⽬⽴って少ないことが分かります(図表1 ※2)。⼊院が必要とされる「中等症以上のコロナ患者」には、専⾨の治療に対応できる医師や通常⼊院医療の2、3倍の看護師配置、酸素吸⼊や⼈⼯呼吸器・ECMOなどの医療機器が必要とされ、これらの体制が整備されている医療機関としては少なくとも200床以上の規模の病院であることが必要と⾔えます。
⼀⽅、今年に⼊って2回⽬の緊急事態宣⾔を発出する前後から、政府や⾃治体は約8300ある病院のうち約6600と8割を占める⺠間病院でのコロナ患者受け⼊れを強く訴え、条件を満たせば⼀律でコロナ対応病床へ最⼤で1950万円⽀払うなど⽀援⾦を拡充しています。
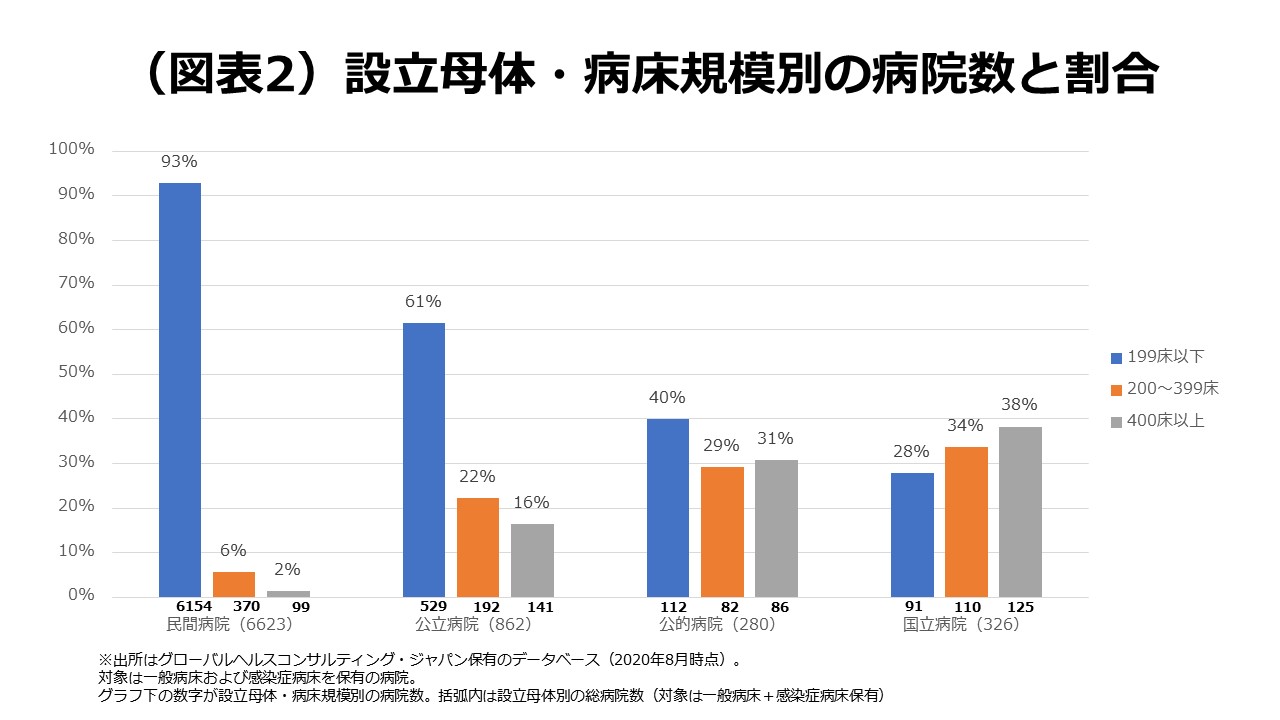
ただ、⼩規模の⺠間病院は多いとされており、200床以上で医療資源が⼗分にあると考えられる⺠間病院が少ない可能性は⾼いです。そこでGHCは保有する病院のデータベース(※3)を⽤いて、病院の設⽴⺟体と病床規模について分析しました。
分析結果によると、コロナの⼊院医療に⽤いられる⼀般病床と感染症病床を持つ⺠間病院で、200床以下の割は93%と9割超。同じ条件での公⽴病院の割合は61%、公的病院は40%、国⽴病院は28%―という結果でした(図表2)。分析したコンサルタントの佐藤貴彦は「設⽴⺟体別に病床規模を改めて確認するとその違いは歴然」としています。
第三波で⼀部の病院の医療逼迫が指摘される中、重要なことは医療資源の充⾜具合に応じた、病院間での役割分担と連携です。
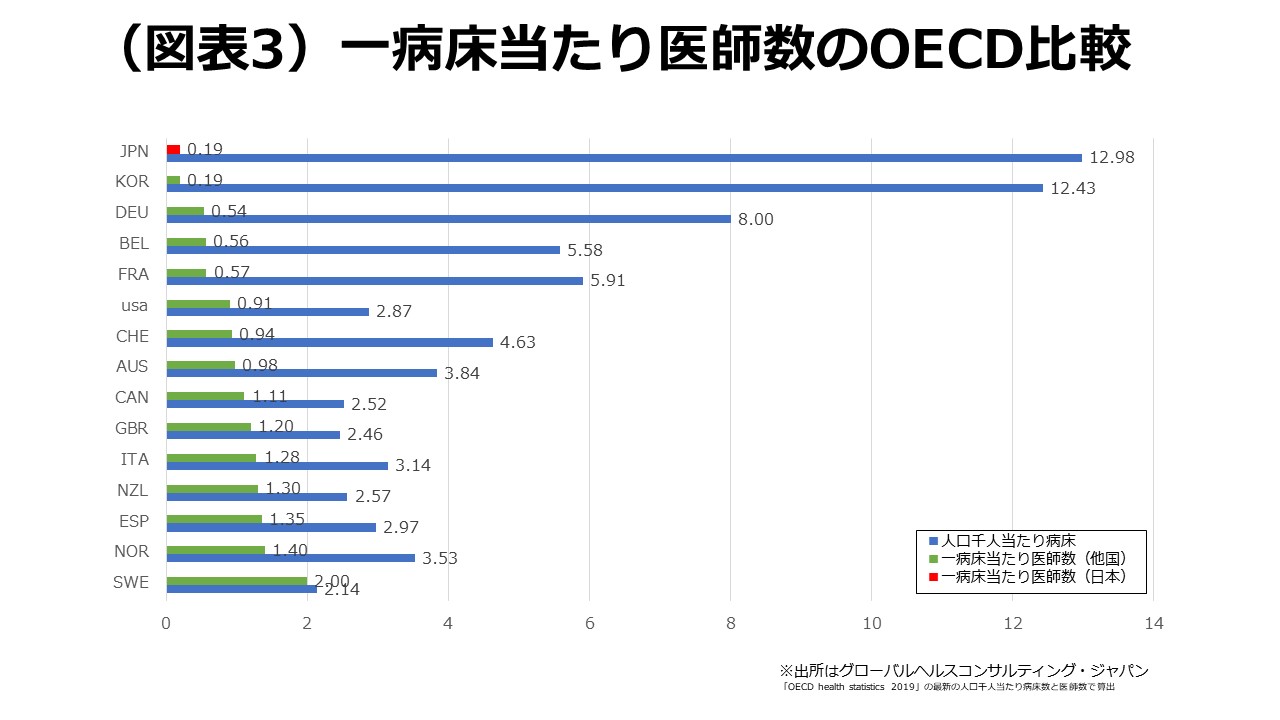
⽇本が、欧⽶に⽐べて⼈⼝当たりの感染者数が各段に少なく⽶国においては約10分の1の状況であるのに医療逼迫に陥っているのは、病院数と病床数が多すぎて、医師や看護師などの医療資源が分散しているためです(図表3)。⼀病床当たりの医師数をOECD他国と⽐較すると、⽇本(0.19)に対してドイツ(0.54)、⽶国(0.91)、英国(1.20)です。つまり、ドイツでは⼀⼈の医師が2床、⽶国では1床、英国では0.8床を診ているところ、⽇本では⼀⼈の医師が5床も診ざるを得ない状況なのです。この状況の根本的な解決⽅法は、過剰な病院と病床の役割分担を明確にした上での再編・統合になります。
ただ、この第三波を乗り切るための短期的な施策として渡辺は、以下の3つの段階での取り組みが必要ではないかと指摘します。
[1.]の情報の⾒える化はスタートラインです。設⽴⺟体を問わずに、病院がコロナ受け⼊れ体制のキャパシティー(医療従事者、病床、治療機器)が適正かつ⼗分であるかを明確にした上で適切な病院への受け⼊れ要請が必要で、⽀援⾦が「バラマキ」になる状況は避けなければなりません。医療資源が不⼗分な病院でのコロナ患者受け⼊れは危険であり、医療の質が低下する可能性が⾼いです。
[2.]の役割分担と連携については2つあります。
コロナ患者受け⼊れにおいては、軽症は「隔離」が基本なので、治療を⽬的とした病床を使うことは適切ではなく、⾃宅療養やホテル療養に徹することが⼤前提です。しかし軽症患者の受け⼊れはこれからも続くことを考えると、「軽症〜中等症」を診る病院と「重症」を診る病院の役割分担と連携は必須です。コロナの発症は急速かつ局地的に起こり得るため、クラスターが発⽣したり軽症患者が重篤化した場合の受け⼊れ病院への搬送など、広域の連携が必須です。
2つ⽬は、医療資源が潤沢な急性期病院が地域の中等症〜重症コロナ患者を集中的に受け⼊れ、それによってコロナ以外の通常患者治療ができなくなる場合、周囲の病院が診療できるような連携が好ましいです。コロナの治療が完結した患者は⾃宅や介護施設へ復帰すべきですが、受け⼊れ困難の事例もある問題への考慮も必要です。
[3.]は[2.]においても同様ですが、コロナ治療に必要な専⾨医が少ないこと、近隣の病院同⼠での熾烈な競合関係などを考慮すると、どこまで医療資源の融通をし合えるかは疑問です。ただ、第三波のこの感染急拡⼤の状況においては、効果は限定的であったとしても、例えば公⽴・公的病院やグループ病院間での融通のほか、近隣の病院同⼠で医療資源を融通し合う必要が出てくるかもしれません。
当社は昨年末に『医療崩壊の真実』(※4)を上梓する前から、「病床過剰なのに病床逼迫のなぜ」に関するオピニオンや関連データを多数発信しています。今後も関連データの更新等をしていきますので、ご取材を希望される⽅はお⼿数ですがご連絡をお待ちしております。
(※1)グローバルヘルスコンサルティング・ジャパン
医療専門職、ヘルスケア企業出身者、IT専門家、ジャーナリストらで構成される経営コンサルティングファーム。急速な高齢化で社会保障財政の破たんが懸念される中、「質の高い医療を最適なコストで」という理念を実践する具体的な手法として、米国流の医療マネジメント手法「ベンチマーク分析」を日本に初めて持ち込み、広めたパイオニアです。URL:https://www.ghc-j.com/
(※2)コロナ患者受け⼊れなし・あり病院の病床規模分析
GHCが匿名加⼯して受領した病院の診療データを⽤いて分析。主に病床数が多く、重症患者を診療する急性期病院の多くが導⼊している「DPC対象病院」の診療データであるDPCデータを⽤いている。分析対象は334病院。
(※3)GHCが保有する病院のデータベース
当社が独⾃に収集した全病院のデータ。更新は2020年8⽉時点。
(※4)医療崩壊の真実コロナ禍の医療ビッグデータ分析で、メディアが報じる「医療崩壊」とは全く異なる真実が浮き彫りになった。新型コロナウイルスであぶり出された⽇本の医療提供体制の問題点を、データジャーナリズムで明らかにする渾⾝のノンフィクション。⽇本病院会の相澤孝夫会⻑との⿍談も収録。詳細はこちら
【本件に関する報道関係者からのお問合せ先】
| 広報部 | |
 | 事例やコラム、お役立ち資料などのウェブコンテンツのほか、チラシやパンフレットなどを作成。一般紙や専門誌への寄稿、プレスリリース配信、メディア対応、各種イベント運営などを担当する。 |
Copyright 2022 GLOBAL HEALTH CONSULTING All rights reserved.