2021年11月10日

医師の時間外労働を罰則付きで規制する新たな制度の運用が2024年4月から始まります。勤務医の時間外労働はそれ以降、原則として年960時間(月100時間)までに制限されます。タスクシフトやタスクシェア、院内の業務改善に今すぐ着手し勤務時間の短縮を進めたくても、どこから手を付ければいいのか分からないという声を聞くことがあります。
それらの突破口になり得る具体策の一つが、データ分析に基づくクリニカルパスの改善です。院内の実態を可視化してほかの病院と比較し、治療プロセスを省略できる部分を見極めて改善につなげるという流れです。院内の他部門を俯瞰し、経営効率化を担う経営企画の腕の見せ所といえるかもしれません。
今回は、医師の働き方改革を巡る国の動きを振り返り、医療の質を保ちながら業務改善を進めるための基本的なプロセスを紹介しましょう。
医師の働き方改革は、政府の「働き方改革実現会議」が2017年3月に決定した実行計画をきっかけに、一気に機運が高まりました。
この計画では、医師の時間外労働も一般の労働者と同じように罰則付きの規制の対象としています。ただ、応召義務に関する医師法の規定など医師の労働の特殊性を踏まえた対応が必要なため、規制の適用をそれから5年後の2024年まで猶予し、具体的な対応をあらためて検討することになりました。
それを受けて、厚生労働省の「医師の働き方改革に関する検討会」が2019年3月に固めた枠組みは、労使間の三六協定で設定できる時間外労働を、休日労働を含めて原則として年960時間(月100時間)に収めるというものです(A水準)。
ただ、二次・三次救急など「地域医療の観点から必須とされる機能」に従事する勤務医の上限は、B水準(地域医療確保の暫定特例水準)として2035年度末まで年1860時間(月100時間)に特例で緩和されます。
また、医師としての技術をみがくため一定期間、集中的に勤務する初期・後期研修医のC1水準や、専門医の資格取得を目指す医師らのC2水準の上限も年1860時間(月100時間)に緩和されることになりました=下図=。

ただ、A水準でいくか上限規制の緩和特例の適用を目指すかにかかわらず、医師の勤務時間短縮は日本中の全病院にとって大きな課題です。
厚生労働省は、時間外労働が年960時間を超える長時間労働の医師は、B水準やC水準を除き2024年4月は「存在してはならない」とし、勤務時間短縮の具体策などを記載する「医師労働時間短縮計画」を2021年度中に作ることを長時間労働の勤務医がいる全ての病院に求めました。
さらに、勤務医の健康を守るため、B水準やC水準の病院では2024年4月、始業から24時間以内に9時間の休息を確保するなどの対応を取らなくてはなりません。
医師の勤務時間を短縮させ、働き方改革を進める具体策のメニューの一つに厚生労働省は業務改善を挙げていますが、医療の質を維持しながら改善させるにはどうすればいいのでしょうか。データ分析に基づくクリニカルパスの改善がそれのヒントになり得ます。
これは、ほかの病院との比較によって院内の実態を評価し、業務の改善目標や具体的な改善策を見つけるという考え方がベースです。
治療内容を比較することで、ほかの病院ではほとんど実施されていない検査や使用されていない薬剤などがわかります。その上で自院での必要性を検討し、削減できる内容について省略することで、業務量を減らすことができます。
加えて、クリニカルパスには、どのような治療や検査を、どの職種がいつ行うかなどを疾患ごとに記載するので、職種間の役割分担に活用できます。医師と他職種との役割分担や連携を促すため厚生労働省が2017年12月に出した通知では、管理栄養士が行う栄養指導などを例に挙げ、「医師の包括的な指導」をクリニカルパスに明示し、適切な実施時期を他職種が判断できるようにすれば医師の負担を軽減できるとしています。
つまり、クリニカルパスを活用し、業務のタスクシフトを推進しようということです。
ただ、そもそもシフト先の業務が効率化されていないと医師の業務をカバーできません。そこで、ほかの病院とのベンチマーキングで院内の課題を可視化します。
下図は、GHCのウェブアプリケーションサービス「病院ダッシュボードχ(カイ)」を使い、薬剤師1 人・1か月当たりの薬剤管理指導料の算定状況を168病院で比較した結果です。これを見ると、「自院」では100床当たりの薬剤師数が全体の水準を上回るのに、薬剤管理指導料を算定回数は限定的なことが分かります。
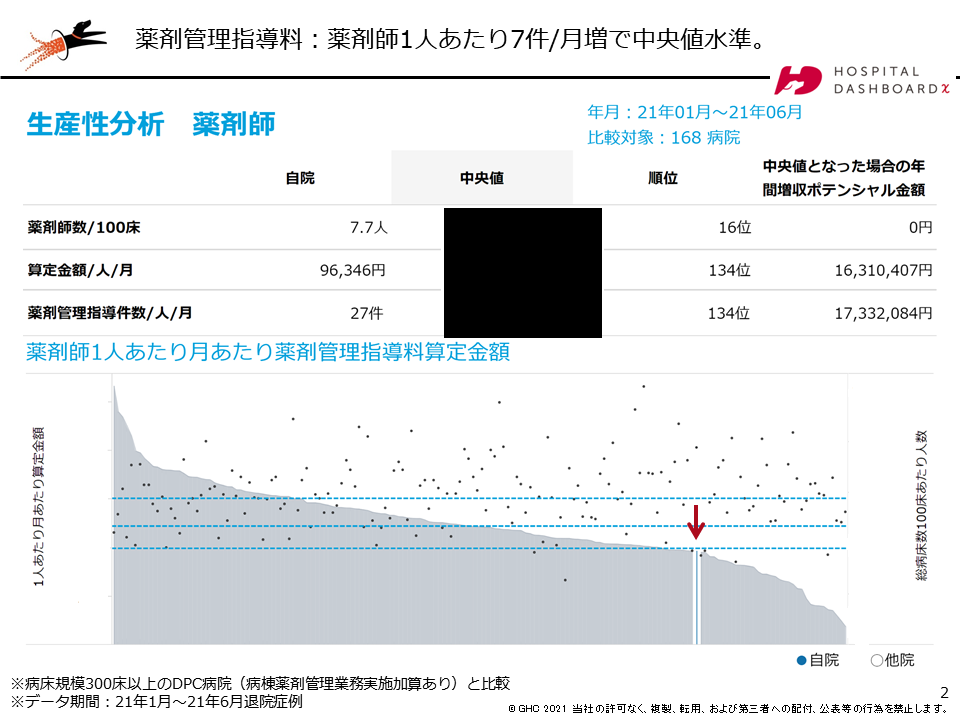
薬剤師の薬剤管理指導件数に差が出るのはなぜなのか。
ほかの病院に比べ、会議が多過ぎるのかもしれませんし、看護師の業務を薬剤師がカバーしているのかもしれません。もしかすると、調剤事務のスタッフにシフトできる業務を抱えていないでしょうか。
そうした原因を突き止めて業務を見直せば、薬剤師の業務効率化が進み、医師の業務をシフトする余地が広がります。その上、薬剤管理指導料の算定回数を月7件増やして168病院全体の水準に近づければ年間1700万円超の増収を見込めます。そうして収入を増やせばスタッフの増員など働き方改革の原資に使えるでしょう。
勤務医の働き方改革を進める上で、パスの活用はほかにもいろいろな可能性を秘めています。時間外労働なしに勤務している勤務医の効率的な業務プロセスをクリニカルパスに反映させれば院内や部門全体の業務改善に役立てられるでしょう。
こうして働き方改革の具体的な改善案を見つければ、それらによって勤務時間の短縮がどれだけ進むかを予測し、あとどれだけ短縮させなければならないかを評価できます。クリニカルパスの改善やタスクシフトだけでなく、音声自動入力システムで電子カルテの入力の手間を省くなどICT(情報通信技術)を活用するのも有効でしょう。働き方改革のメニューが出そろいそれらを積み上げれば、2024年4月までに、何をどれだけ進める必要があるかを工程表に整理できます。
厚生労働省の「医師の働き方改革の推進に関する検討会」が10月に固めた中間取りまとめでは、「医師の自己犠牲的な長時間労働」にこの国の医療が支えられ、危機的な状況にあるという認識を示しました。
医師の働き方改革は、医師のそうした過酷な勤務環境を解消するために不可欠です。ただ、それは地域医療の提供を制限することになりかねず病院にとっては死活問題です。
しかも、医師の勤務時間は派遣先を含めてカウントされることになりました。宿日直の許可がない病院で医師が1回宿直するとその分が勤務時間にカウントされてしまうので、大学病院などが派遣をためらうケースも増えるでしょう。そのため、派遣先の民間病院にとっては宿日直の許可基準をどれだけの部門でクリアできるかが大きな課題です。
大学病院にとっても民間病院にとっても、「帰れる時には早く帰ろう」という掛け声だけで勤務医の長時間労働を解消できることは絶対になく、具体的なアクションが不可欠です。
時間外労働の上限規制の運用開始までに院内の意識改革を促し、業務改善を進められるかは、経営企画にかかっているかもしれません。
GHCでは、ミニウェビナー「経営企画が知るべき激震『働き方改革』」のポイントを開く予定です(無料)。クリニカルパスやコメディカルの業務の改善は、そこでさらに詳しく紹介します。ぜひお申し込みください。

株式会社グローバルヘルスコンサルティング・ジャパンのコンサルティング部門アソシエイトマネジャー。診療放射線技師。大阪大学大学院医学系研究科機能診断科学修士課程を修了し、大阪大学医学部発バイオベンチャー企業、クリニック事務長兼放射線・臨床検査部長を経て、GHCに入社。地域連携、病床戦略、DPC分析を得意とする。多数の医療機関のコンサルティングを行うほか、GHCが主催するセミナー、「病院ダッシュボードχ」の設計、マーケティング、カスタマーサポートを担当。新聞や雑誌の取材・執筆多数。
| 広報部 | |
 | 事例やコラム、お役立ち資料などのウェブコンテンツのほか、チラシやパンフレットなどを作成。一般紙や専門誌への寄稿、プレスリリース配信、メディア対応、各種イベント運営などを担当する。 |
Copyright 2022 GLOBAL HEALTH CONSULTING All rights reserved.