2020年08月03日

太田 衛(グローバルヘルスコンサルティング・ジャパン アソシエイトマネジャー)
「課題の発見に時間がかかる…」
「課題を提示しても医師や看護師の理解が得られない…」
クリニカルパスは、在院日数や薬剤、検査などさまざまな課題を一度に改善する可能性を秘めています。そのため、病院経営を大きく左右する重要な論点の一つです。一方、その推進には冒頭のような悩みがつきまとうことが多いです。
今回はこのような悩みをお持ちの病院経営にたずさわる事務方のみなさまに向けて、病院経営のプロであるコンサルタントが、どのような考え方に基づき、どのような手順でクリニカルパスの改善を提案すべきなのか、そのPDCAのポイントを解説します(本コラムは2020年7月29日開催の「GHC病院経営データ分析塾」の講演内容を一部抜粋しました)。

Contents
クリニカルパスとは、質の高い入院医療を円滑に提供するため、目標や治療内容などからなる項目ごとに、入院から退院までの治療の流れを詳細に記した治療計画表を指します。クリニカルパスは疾患別に院内で共有し、可能な限り計画に則った治療を行うことで、提供する医療の標準化を担保しています。
病院経営においてクリニカルパス改善が重視される理由は、(1)医療の質向上(2)増収(3)コスト削減――の病院経営における3つの重要な論点すべてを議論できるためです。
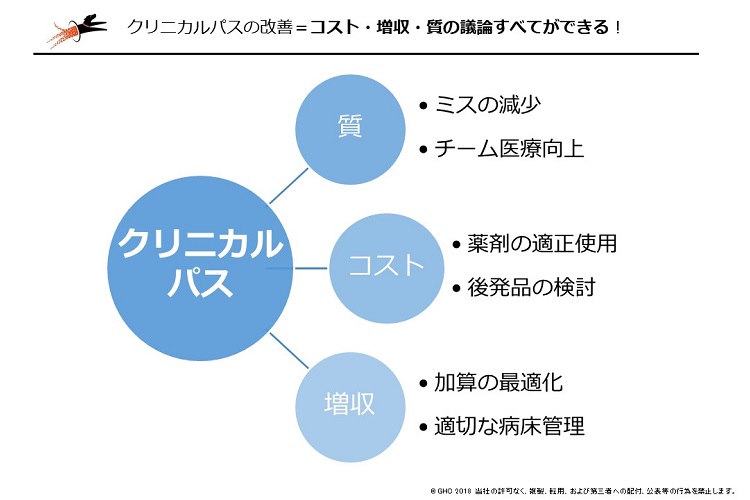
病院経営において、増収やコスト削減の議論をする際、同時に質の確保も検討することが欠かせません。適切な病床管理や算定できる加算の最適化などで増収が見込めますが、それぞれの施策が質を伴わないものであることは許されません。薬剤の適正使用や後発品の検討など医療資源の最適化によるコスト削減においても同様です。
クリニカルパスは、医療の質、増収、コスト削減を同時にしっかりと検討することが欠かせません。逆に言うと、クリニカルパスを見直すことは、一度に3つの重要な課題を改善できることにもなります。また、改善された治療計画に則り、標準化された入院医療を提供すると提供することは、そのことだけでミスの減少やチーム医療の向上にもつながり、さらに質の高い医療が提供できる好循環を実現させます。
クリニカルパス改善で抑えておくべきポイントは、大きく5つあります。
クリニカルパスを変えることは、診療内容を変えることを意味します。つまり、事務方からの提案で医師や看護師などの「現場を動かす」ことが欠かせません。冒頭でもクリニカルパス改善の悩みの一例で示しましたが、この「現場を動かす」が最も大きなハードルになります。
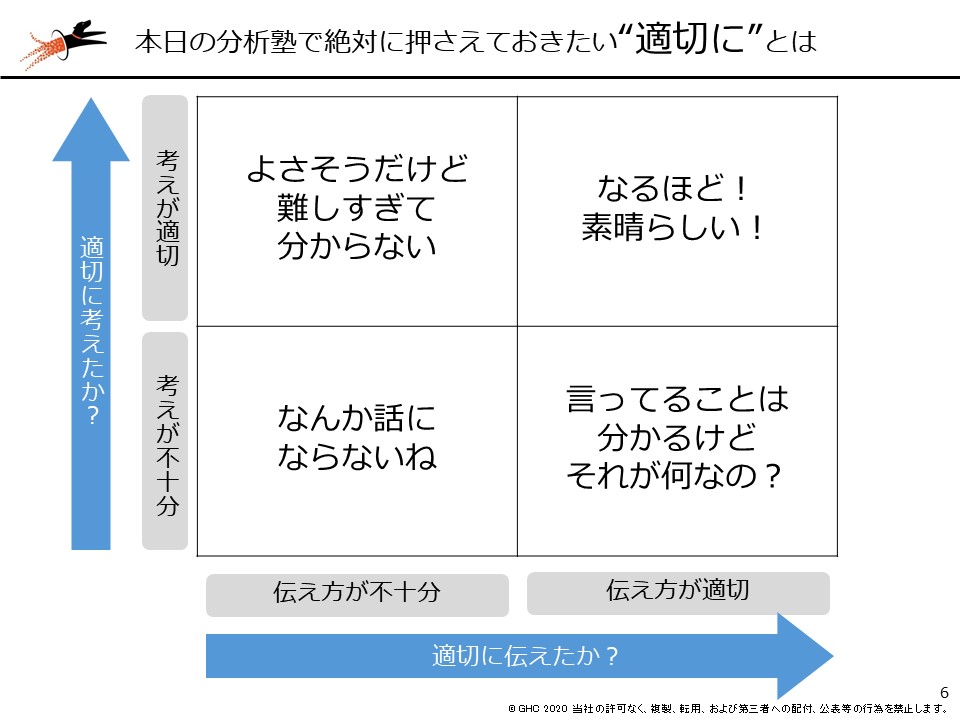
このハードルを乗り越えるために必要な考え方は、適切に考え、適切に伝えることです。以下の図の通り、適切な考え方に基づいて課題を分析し、対策方法を提案できたとしても、伝え方に問題があれば、その提案は伝わらず、現場を動かすには至りません。逆に伝え方がうまくても、考え方が適切でなければ、その提案の賛同者を得ることはできないでしょう。
クリニカルパス改善を適切に考える上で欠かせないのは、DPC制度をしっかりと理解することです。
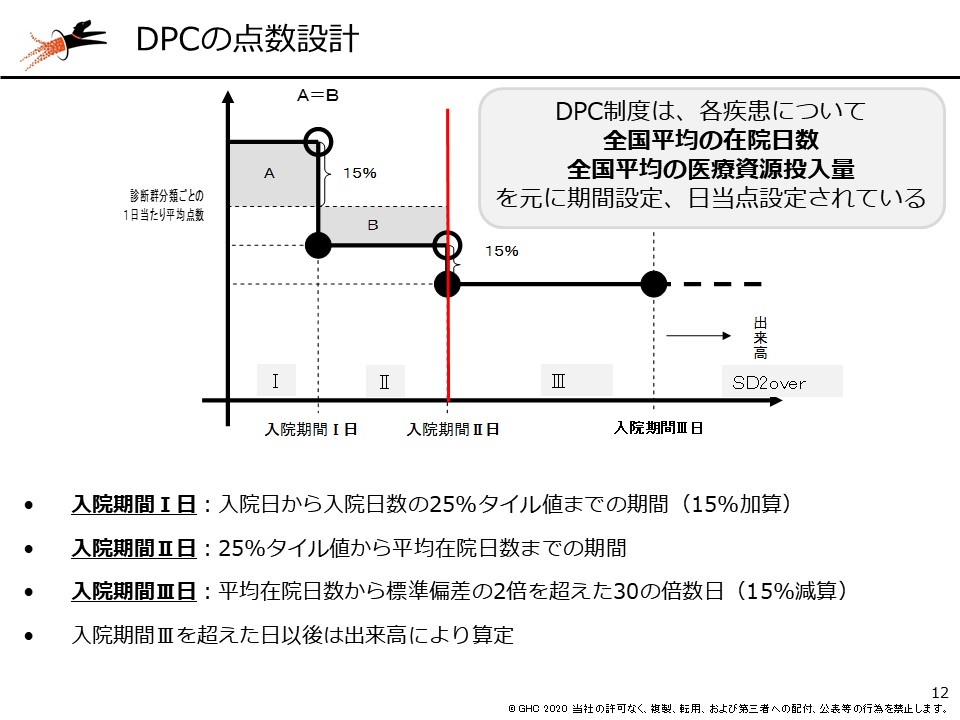
例えば、DPCの点数設計。DPC制度は、入院期間が「I」「II」「III」の3つに区切られ、入院期間が長くなるほど日当点が下がる仕組みになっています。この期間と日当点は、全国平均の在院日数と医療資源投入量によって設定されます。そのため、いくら現場が頑張って在院日数の短縮に取り組んでいたとしても、全国平均と比較しないとその頑張りを適切に評価することは難しいのです。
出来高制度との違いも欠かせない視点です。薬剤や検査など医療資源を使えば使うほど国に費用を請求できる出来高制度とは異なり、DPC制度では医療資源の大部分が包括されています。そのため、出来高制度の感覚のままでいると、収入と支出のバランスが悪くなります。一方、大部分が包括されることを前提に適切な医療資源コントロールができれば、収入増になる可能性も秘めています。
クリニカルパス改善を適切に考える上でもう一つ重要なことは、常に「急性期病院らしさ」を意識することです。
例えば、「症例数のマネジメント」。急性期病院は、重症患者の診療を担っています。軽症・中等症の患者は可能な限り別の病床機能を持つ医療機関に任せて、可能な限り重症患者に的を絞って診療することが求められています。

そのため、国も「急性期らしい」と判断するための要件を定めています。具体的には、患者を長々と入院させることなく、急性期を脱したらしっかりと退院や転院させているか否かの一つの目安になる「入院期間II(全国平均)」の中で収まっているかどうかが重要になります。同時に在院日数を短縮させると、空きベッドが発生しやすくなります。つまり、在院日数の短縮は、これを埋めるための集患も合わせて検討することが欠かせません。
次に適切に伝える上でポイントになるのは、課題をしっかりと分けて整理することです。
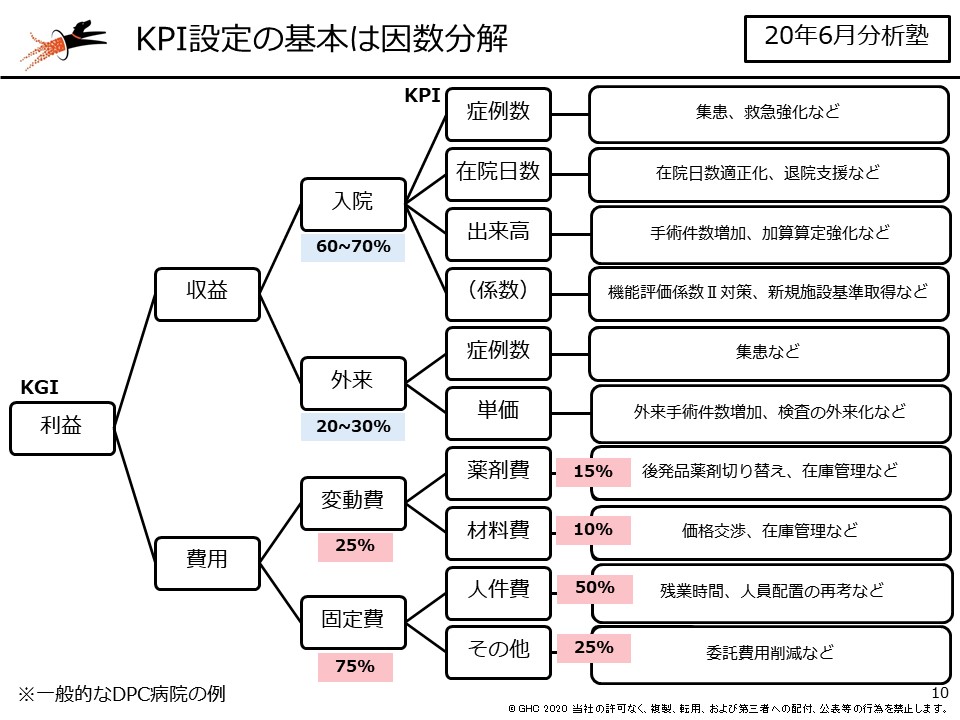
例えば、とりあえずのゴールを決める議論をする際の「KPI(重要業績指標)設定」。経営改善をする上で、どのような課題を扱うにしても現状を把握するためのデータ分析が重要になります。分析とは「分けて考える」ことを意味しており、しっかりと課題を因数分解することがスタートラインになります。
具体的には、KPI設定であれば、「利益の確保」というKGI(重要目標達成指標)を起点に、「利益=収益-費用」というようにそれぞれの構成要素を分解し、構成要素ごとにKPIを設定していくことになります。こうすることで一番大きな目標のうち、どの目標の話をしているのか、またその小さな目標の達成が大きな目標にどのような影響を与えるのかが、関係者の誰の目にも明らかになります。
伝わらなさの要因の一つは、関係者間で前提を共有できていなかったり、論点や議論すべき根拠がずれていたりするためです。
適切な考えと伝え方で、クリニカルパスの改善に向けて一歩踏み出したとしても、院内外の状況変化などで現状のパスが適切か否か、常に確認する必要があります。そのためにも、(1)現状の把握(2)原因の特定(3)改善策の検討(4)実行――の「課題解決のサイクル」(PDCAサイクル)を回すことが求められます。
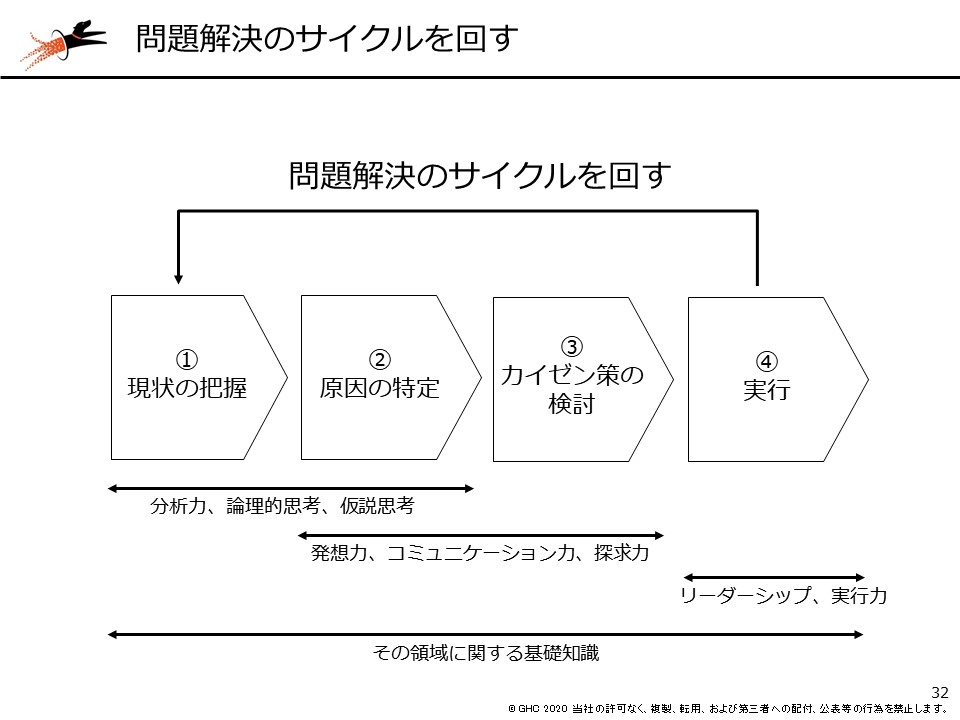
一度見直したクリニカルパスであっても、現場の医師や看護師の入れ替わりなどによって元に戻ってしまうことは、病院経営の現場でよく見聞きする課題です。当社の「病院ダッシュボードχ(カイ)」のようなツールを活用し、常に現状のモニタリングをし、課題が見つかったらすぐに対応することを心がけましょう。
クリニカルパスの改善は、大きく4つの成果に結びつきます。
まずは院内の意識を統一するためのツールになります。クリニカルパスがなければ、現場一人ひとりの医師や看護師の裁量に委ねられてしまい、診療行為のブラックボックス化が進みます。十二分に検討されたクリニカルパスがあれば、それを軸に職員が行動するようになり、チーム医療推進の礎になりえます。
クリニカルパスによる医療の標準化は、結果的に医療の質を高めます。標準化は「平均的な」という意味合いに取られることもありますが、医療における標準化は「現状で最も適した医療行為への均一化」を意味します。実際には医療の標準化は「最上級」と同義なのです。
全国平均と比較してクリニカルパスを見直す際、その多くは経営の効率化につながります。例えば、加算漏れを最適化することでの増収や、全国平均より多く使用していた医療資源投入量の最適化によるコスト削減などです。一症例あたりではわずかな増収やコスト削減であっても、症例数の多い疾患であれば、その収益改善のインパクトは数百~数千万円になることは珍しいことではありません。
最後に、医療の質を担保しつつ収益が改善してくると、クリニカルパスの見直しによる効果を院内全体で実感し始めて、改善風土が醸成されます。これまでいくらお願いしても動いてくれなかった現場が、逆に事務方へ改善提案をしてくるという事例も、弊社のクライアントの間ではよく聞く話です。
クリニカルパス改善で大きな成果を出した事例は、当社のクライアントや「病院ダッシュボードχ」のユーザーから次々と報告されています。
NTTグループの病院であり医療の質を評価する国際規格「JCI(国際医療機能評価機関)」認証取得、著名な医師が頻繁にメディアに登場するなど、医療の質も知名度においても自他ともに認めるブランド病院のNTT東日本関東病院(東京都品川区、594床)。同院では、わずか1年で劇的な経営改善を実現させ、7億円の収益改善、1.5億円コストを削減し、DPC特定病院群のより高み目指して舵切りました。

特定機能病院以外の病院としては全国で初めて、特定機能病院や大学病院本院のような高度な医療提供を評価する病院機能評価「一般病院3」の認定を受けた横浜市立大学附属市民総合医療センター(横浜市港区、726床)。国内トップレベルの高度な医療を提供する同院は、「病院ダッシュボードχ」を活用し、年間50以上のクリニカルパスを改善するなど、さらなる経営改善に邁進しています。

クリニカルパスの改善は具体的にどのように進めていけばいいのでしょうか。詳細は当社のセミナーなどの機会で説明させていただきますが、ここではイメージしやすいように「病院ダッシュボードχ」の実際の画面を引用しつつ、最低限のポイントのみお伝えします。
ポイントとしては大きく2つ。まずは改善すべき課題を発見することから始まります。課題を発見したら、その課題を深掘りし、医師や看護師など現場の反応を想定しつつ、必要な材料を集め、その情報を整理していきます。
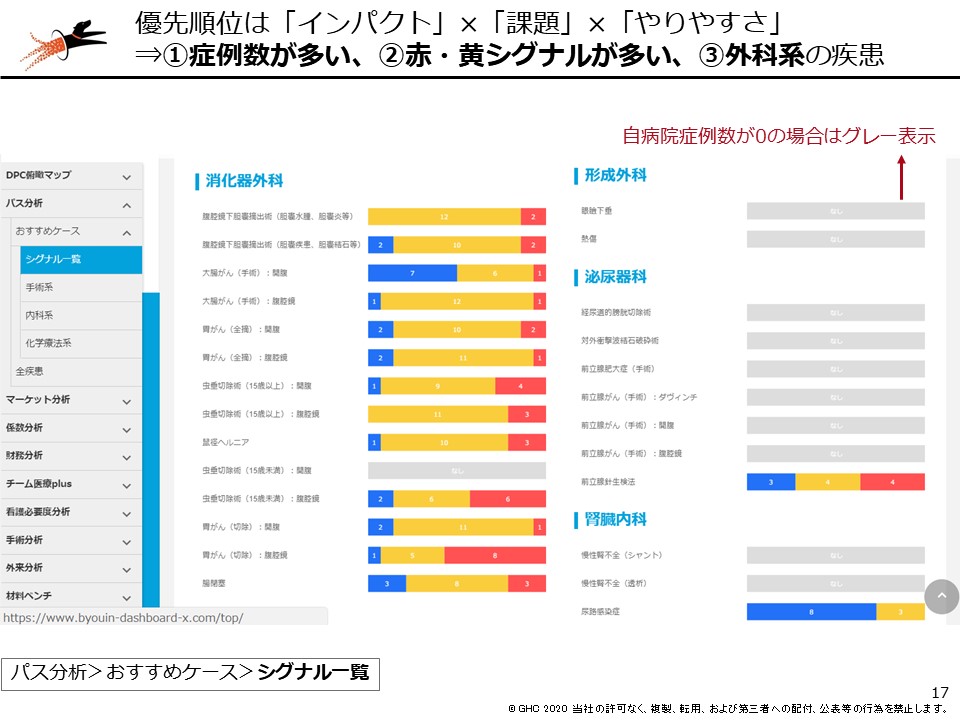
どのような課題も同じですが、クリニカルパスの改善も優先順位を明確にして進めていきます。優先順位の付け方のポイントは、「インパクト(症例数が多い)×課題(赤黄シグナルが多い)×やりやすさ(外科系疾患)」です。「病院ダッシュボードχ」では、症例数が多い外科系疾患をまとめた「おすすめケース」と呼ぶ分析メニューがあり、この一覧をそれぞれ他病院と比較して課題がある項目を赤や黄のシグナルで表わす「シグナル一覧」があります。
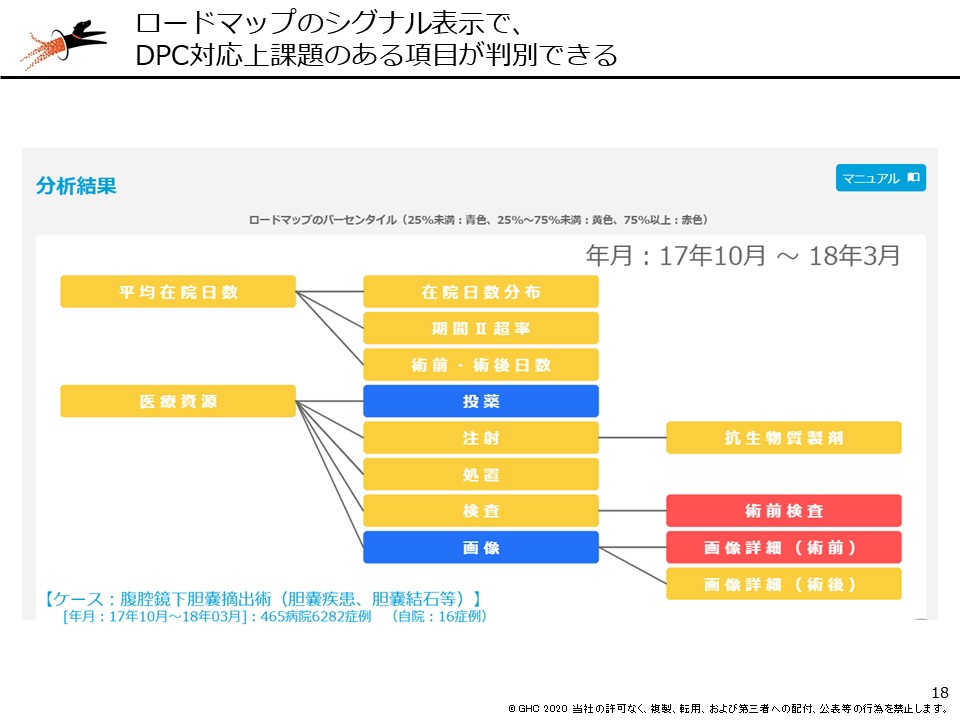
この機能でターゲットにすべき疾患を定めたら、その疾患のどこに課題があるのかを深掘りできる「ロードマップ」と呼ぶメニューがあります。例えば、「腹腔鏡下胆嚢摘出術」であれば、平均在院日数と医療資源の課題に大きく分けて、医療資源であれば投薬、注射、処理、検査、画像のどこに課題があるのかを、これも青、黄、赤のシグナルで確認することできます。
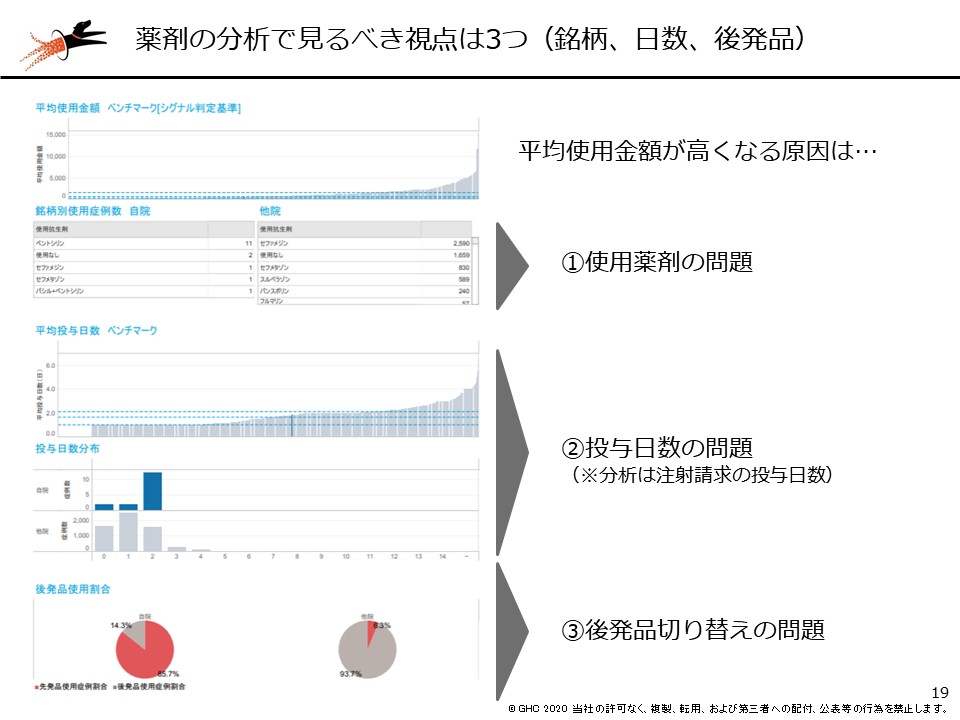
「ロードマップ」からはさらに課題を深掘りすることができます。例えば、投薬に課題を示すシグナルがあれば、他病院の状況と比較しながら、さらに課題の詳細を突き止められます。具体的には、特定の薬剤の平均使用金額を他病院と比較し、自病院の立ち位置を確認した上で、(1)使用薬剤の銘柄(2)投与日数(3)後発品切り替え――の3つの視点にそれぞれ深掘り、どこに課題があるのか突き止めていくことができます。
他病院と比較しても、「『一部の病院が平均値を上げているのではないか』など現場からの反論に対応できるのか不安」という声もよくお聞きします。「病院ダッシュボードχ」であれば、約600病院と国内最大級のデータ量を誇り、より精度の高いベンチマーク結果を示すことができます。例えば、上記のような指摘を受けたとしても、ベンチマークデータを確認し、600病院の半数以上が平均を上回っているようであれば、その事実をお伝えすれば、現場からの納得も得やすいです。
いかがでしたでしょうか。クリニカルパス改善のポイントとしては、優先順位を決めた上で、現状を把握し、原因を特定した上で改善策を検討し、実行するというPDCAサイクルをしっかりと回すことです。
クリニカルパス改善は重要な経営課題である一方、現場の協力を得にくいことから、難易度の高い改善活動であると認識されている方が多いと思います。ただ、その背景にあるのは、医師や看護師など診療部門は自らを「医療のプロ」であるとの自負があるためです。私は、プロフェッショナリズムに歩み寄ることができるのは、同じプロフェッショナリズムだけだと考えています。事務部門も同じように自らを「経営のプロ」であると堂々と言えるようになれないと、医療のプロたちと同じ目標へ向かうことはできないのではないでしょうか。

弊社では事務部門が経営のプロになるための各種お手伝いをさせていただいています。ご興味がある方は是非、お気軽にお問い合わせください。

株式会社グローバルヘルスコンサルティング・ジャパンのコンサルティング部門アソシエイトマネジャー。診療放射線技師。大阪大学大学院医学系研究科機能診断科学修士課程を修了し、大阪大学医学部発バイオベンチャー企業、クリニック事務長兼放射線・臨床検査部長を経て、GHCに入社。地域連携、病床戦略、DPC分析を得意とする。多数の医療機関のコンサルティングを行うほか、GHCが主催するセミナー、「病院ダッシュボードχ」の設計、マーケティング、カスタマーサポートを担当。新聞や雑誌の取材・執筆多数。
| 広報部 | |
 | 事例やコラム、お役立ち資料などのウェブコンテンツのほか、チラシやパンフレットなどを作成。一般紙や専門誌への寄稿、プレスリリース配信、メディア対応、各種イベント運営などを担当する。 |
Copyright 2022 GLOBAL HEALTH CONSULTING All rights reserved.