2023年01月19日
| 病院名 | 社会医療法人財団董仙会 恵寿総合病院 | 設立母体 | 民間病院 |
|---|---|---|---|
| エリア | 甲信・北陸地方 | 病床数 | 426 |
| 病院名 | 社会医療法人財団董仙会 恵寿総合病院 |
|---|---|
| 設立母体 | 民間病院 |
| エリア | 甲信・北陸地方 |
| 病床数 | 426 |
| コンサルティング期間 | 2021年~ |
| コンサルティング |
|---|
恵寿総合病院(石川県七尾市、426床)を運営する社会医療法人財団董仙会の神野正隆理事長補佐は、2020年に就任すると経営改善に着手。入院症例の1日単価を1万円以上上昇させ、今までの中で最も高い増収増益効果をもたらすなど短期間で成果を上げています。消化器内科の臨床医を兼務しつつ、全国に知られる恵寿総合病院の経営に携わり始めた当初は戸惑いの連続でした。データ経営分析チームを立ち上げ、データ分析のスキルを身に付けると、何をすべきかが見えてきたといいます。これまでの病院改革の道筋をお聞きしました(聞き手は当社コンサルタントでアソシエイトマネジャーの岩瀬英一郎)。

――恵寿総合病院の理事長補佐に就任してから「データ経営分析チーム」を立ち上げるまでの経緯をお聞かせください。
2020年に就任するまでは、金沢大学附属病院の消化器内科の医局員として、関連病院で勤務をしていました。董仙会を外から見ていた印象としては、父である神野正博理事長の名は全国に知られ、たくさんの先進的な取り組みを進めている組織という印象でした。


恵寿総合病院へ戻ることが決まったとき、スタッフはきっと先進的な取り組みの下、高い意識を掲げ、スマートに勤務しているのだろうと考えていましたが、実際に戻ってみると、先進的な仕組みはたくさんありハード面は充実しているのに、「あれ?」と違和感を覚えました。
恵寿総合病院では、人事考課のため年に数回ヒアリングを行います(各診療科は期首・期末・中間。他の部署は基本、期首・期末の2回)。そのときに感じた印象は、評価する側の基準が曖昧であること、そしてされる側の各診療科・各部署もエビデンスやデータに基づいた目標を掲げていることが少ないということです。
例えば、外科では当時入院期間が、全国の平均在院日数を大きく上回り、また入院期間中の医療資源の投入量も非常に多かったのですが、「病院ダッシュボードχ(カイ)」を導入するまでは、「全国標準だ」と言われれば、たとえ感覚的に入院日数が長く、医療資源の投入量にむだがあると感じていても反論できませんでした。要は、何の根拠もない“自分たち目線”の医療を提供していても、それを証明し、解決を促す手段やエビデンスを持ち合わせておらず、一緒に改善活動に着手する術がないということです。
それでは組織や各自の意識に変化など起きず、ヒアリングの内容は現状報告と根拠なき目標の話のみで1年後も大した改善もなく、内容はほとんど同じです。次のヒアリングまでに何をしたのかの詳細な検証もできていませんでした。
私自身、消化器内科が専門なので他の診療科の専門的なことまではよく分かりません。医師の私ですらそうなのですから、本部や病院事務部門のスタッフならなおさらでしょう。医療の質を改善させるには、事務部門ではなく医師が、良質なデータを使って業務の「見える化」を主導する必要があると痛感しました。それが「データ経営分析チーム」の立ち上げを決めた理由です。
――データに基づいて話をする必要があるとお考えになるまでに何かきっかけがあったのですか。
一つは、恵寿総合病院に戻ってきた当初の「違和感」がなかなか解消されなかったことです。それの正体を突き止めようと東京にある経営大学院(MBA)に通いはじめ、相澤病院(長野県松本市)の相澤孝夫理事長(写真)の講義を聴く機会がありました。病院経営にデータ活用がどれだけ重要かを強調される内容で、非常に強い衝撃を受けました。

もう一つは金沢大学消化器内科医局の上司であった金子周一教授(2022年に退官。詳細はこちら )の影響です。金子先生は、感覚的な経験則だけで、根拠のない医療や研究を行うことがいかに質の低いことか、常にエビデンスに基づき医療や研究に注力することの重要性を説き、わたしたち医局員もエビデンス重視の考えを叩き込まれました。
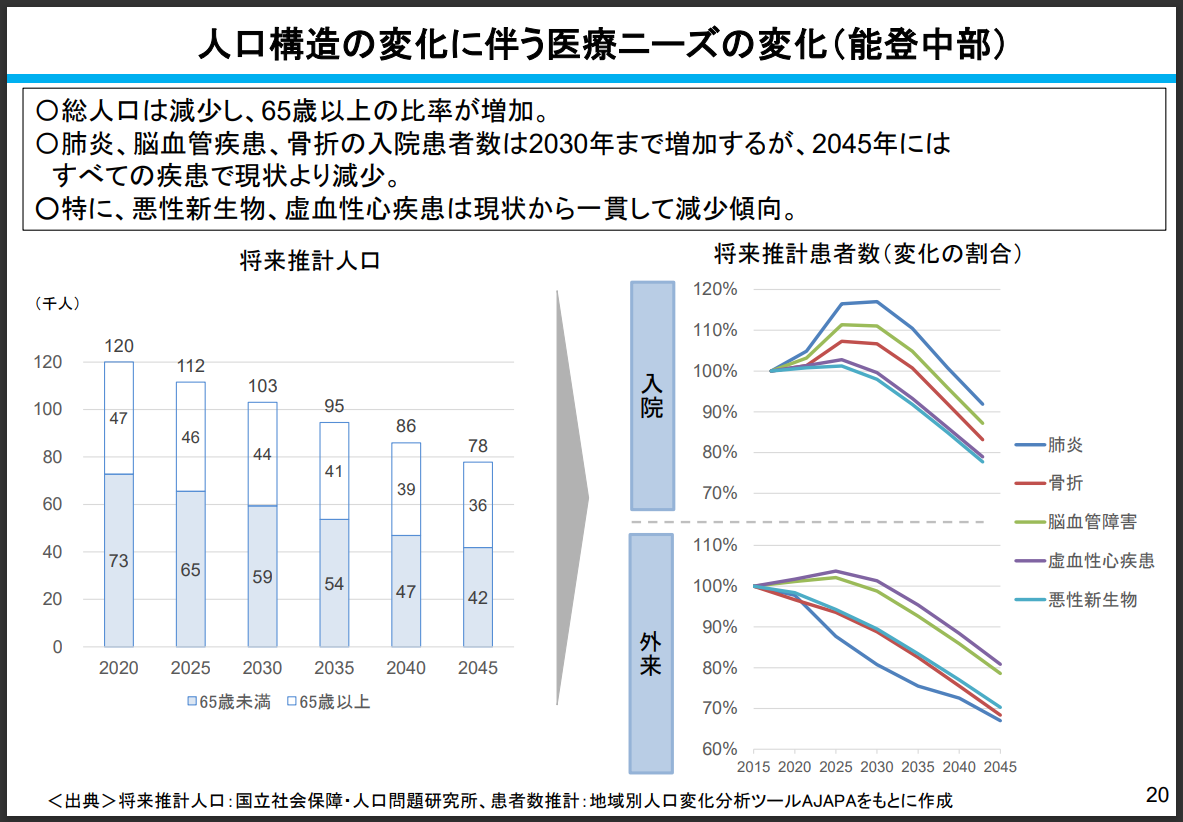
日本は医療密度が低く、病院数が世界的に見ても多いですし、恵寿総合病院がある能登中部医療圏では、生産年齢だけでなく高齢者人口まで減少し始めています(画像=詳細はこちらの20ページ参照)。この地域での生き残り戦略としてはデータを駆使して常に変化に対応し、医療の質を改善させ続けねば存続できないと考えています。前向きに考えれば、日本の中でも先んじて超高齢化社会の経験を積めますし、アドバンテージともなり得るとも考えています。金子先生に教わったエビデンス重視の大切さは臨床だけでなく経営でも同じだと感じています。
自分の中の違和感の正体は「データの可視化」がなされていないということでした。これは当院に限らないと思いますが、日々の仕事に対して考えて働く人は決して多くなく、作業者(こなす人)が多く、やりがいや挑戦に結びついていないと感じ、それが違和感の正体だと思っています。理由は色々あるでしょうが、日々の自分のやっている業務が病院や患者さんにとってどういう実績・成果となっているかがなかなか見えない、繋がっていないのも大きな理由の一つと考えました。成果についてしっかりフィードバックが必要であり、それが働き方改革、意識改革にも繋がると思いました。
――2021年11月に「病院ダッシュボードχ」を導入いただきました。導入のきっかけは何だったのでしょうか。
ウェブセミナーだったと思います(最初にご参加いただいたセミナーはこちら)。データが見やすい上にベンチマークの参加病院が多く、「これだ!」と思いました。当時はデータ分析の知識が全くなかったので、徹底的に勉強をしつつ、トライアル期間中に岩瀬さんにアドバイスをたくさん頂きました。
やがてデータを理解したら、自分がこれから何をすべきかが少しずつ見えてきました。
――データ経営分析チームはどのように立ち上げたのでしょうか。
理事長に立ち上げを直訴し、意識が高く各部署のキーマンになりそうなスタッフに一緒に病院を変えていこうと声を掛け、メンバーを集めました。現在は医療部門12名(看護師、薬剤師、臨床検査技師、臨床工学技士、放射線技師、リハビリ療法士、社会福祉士)、事務部門6名(地域連携課、医事課、医療秘書課、資材課、経理課)のスタッフ構成で(全員本業との兼務)、計18人態勢です。
皆、データ分析はしたことがないメンバーがほとんどであり、チームを立ち上げてしばらくは毎週のように集まり、皆でデータ分析し、議論し、お互いの領域の知識を共有し分析結果の解釈等の擦り合わせ、目指すべき方向のベクトル合わせを徹底的に行いました。結果、全メンバーがそれぞれ病院ダッシュボードχを用い、一通りの分析を行うことができるようになり、各診療科や各部署への分析結果のフィードバックを定期的に行うことができるようになりました。私自身は、全体を俯瞰し気になることを分析して医局会や診療科長会議で毎月必ず分析結果とそれに対する提案をスライド作成し、提示・議論するようにしています。
――組織の意識は変わりましたか。
はい。当初は、診療部はもちろん、法人が運営する施設ごとの収益/利益すら皆に共有できていませんでした。しかし、成果を上げている部署とそうではない部署がよくわからず、同じような評価をされているのはおかしいことを主張し、そこであらためてデータを出していくと、診療科や施設毎の収益に大きな開きがあることが分かりました。
恵寿総合病院では、データを確認しながら実績を関係各位に共有し、改善を呼び掛けました。全国標準だと思っていた診療プロセスが、実際はベンチマークの下位に位置するケースがあることも分かりました。実態を「見える化」されると反論できません。それを一つずつデータの根拠・改善案を添えて、各診療科・各部署の日々の頑張りの成果はこの程度ではなく、その頑張りに相応しい本来の成果を得られるようにしたいので、一緒に改善してほしいということを伝えています。最初はデータアレルギーのあった診療部も徐々にデータを見慣れてきて、自分たちのやっている医療の質や収益をもっとあげるためにはどうすればいいか、このデータをみてここが疑問だがもっと深掘りしたデータが欲しいと言った前向きな声が出るようになってきました。
「病院ダッシュボードχ」を使い、クリニカルパスの策定も進めてきました。DPCに対応したパスや入院の症例数が多い疾患のパス、退院までの流れを見通すのが難しい患者さん用の部分的な入院時パスなどを徹底的につくり込みました。パスの利用率は1年前まで40%台でしたが、今では入院患者さんの95%以上が何らかのパスを適用し、パス利用は完全に浸透しました。
多忙な現場に任せるとどうしてもパス作成は進まないので、パス委員長(私)と看護部パス委員でパス作成を得意としていた看護師数名とで作成メンバーを限定しました。各診療科からのパス希望アンケートをもとに、そのメンバーでアジャイル(俊敏性)を重視し、夜な夜なパスを作成しました。データ分析結果をもとに各診療科からの要望も加味し、「最良のアウトカムを最短の日数で、最小の医療資源で、チーム介入(加算)を漏らさず実行するためのクリティカルなパス」を意識し徹底的に作成しました。以前はパスを1つ作成するのに数カ月かかっていることもざらだった様ですが、現在は大よそ数日~2週間以内に作成し、承認までするイメージです。医師はオーダーの、看護師は指示受けの手間が大幅に削減され、指示抜けもなくなり、指示も診療科毎に統一化されたことで、治療の標準化、業務負担軽減、生産性/効率性の向上に繋がっていると、パスの利用率からも感じています。

――2022年3月から当社のコンサルティングもご利用いただいています。GHCのコンサルティングを活用して手応えを感じたことはありますか。
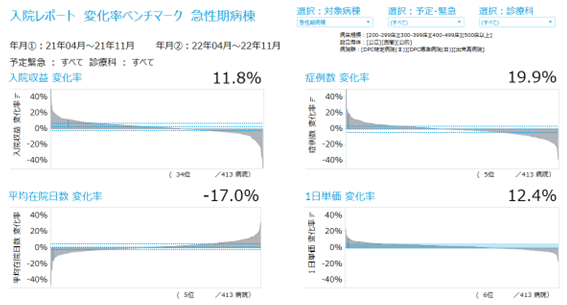
最大の成果は入院の増収増益でしょう。入院期間が短縮し病床利用率はやや低下しましたが、1日当たりの単価が短期間で1万円以上上昇しました。
経営の観点からは、病床利用率が低下して収益が減るのを防ぐためにある程度しっかりベッドを埋めておくべきか、ベッドが空いても入院期間を短縮し単価を上げるべきか、迷いました。
ただ、恵寿総合病院では急性期病棟の平均在院日数が一時期15日を超えていました。これではもう急性期病院とは言えないと思いました。当院にとっての最適な入院期間と入院単価はいくらなのかをデータを基に推し図りながら、あくまで入院患者さんにとっての最適がなにかを考え、入院期間を短縮し結果収益が下がってしまったら、そのときに次の戦略を考えようと決断しました。
2022年4月には上記戦略を病院全体で推し進めるために「入退院管理センター」を立ち上げ、PFM (Patient Flow Management)を本格的に始めました(GHCのPFMコンサルティングはこちら。岩瀬の関連記事『注目の入退院支援センター、成果が出ない病院が確認すべき10の視点』参照)。入退院支援やベッドコントロールを一貫して行う試みで、コンセプトの徹底とメンバーへの教育を含め、岩瀬さんに介入してもらいながら、試行錯誤しました。
入退院管理センターは、センター長が私で、副センター長が専従(元・地域連携課長)と専任(後方病棟師長)の計2名、入退院支援看護師に加え、地域連携課、医療福祉相談課(MSW)もセンター所属とし、前方と後方の支援を院内PFMと一貫して行い、フローが途切れず進められるようにしました。恵寿総合病院の急性期病棟には、院内の回復期病棟への転棟や退院の基準がそれまでなく、主治医によってタイミングがばらばらで、しっかりとしたルールの下でのベッドコントロールができていませんでした。入退院管理センターの立ち上げ後は、主治医は退院や転棟の許可のみで、あとの入退院の管理支援はすべてセンターが行うことに切り替えました。主治医は治療に集中でき、退院調整は全てセンターがすることで業務の効率化も図られています。またベンダーに頼らず、自分たちの見たい指標のみをしっかりReal Timeで見られるモニターを内製化し、ベッドコントロールのルールをしっかり決め、コマンドセンターとして、全入院患者をモニターで見える化し俯瞰しながら、DPC期間や日当点等を総合的に加味し、最適なタイミングでの転棟・退院促進を図っています(画像)。

これが大当たりでした。少し前まで15日を超えていた急性期病棟の平均在院日数が10日前後まで短縮され、恵寿総合病院にとっての「最適な入院期間」が見えつつあります。
病床利用率はやや下がりましたが、収益は増えましたし、何より入退院の流れ、病院機能・質の向上が目に見えて図られました(※先ほどの変化率ベンチマークのグラフ参照)。入退院管理センターができてまだ半年余りですが、この試みが理に適っていると院内は受け止め、皆で同じ方向を向いて推進できてきています。
――病床利用率が低下しているということですが、集患対策はどのようにしていますか。
診療科ごとの強みをアピールする「恵寿まるわかりブック」(ブログ「神野正博のよもやま話」の該当記事はこちら)をつくり、入退院管理センターのメンバーとほぼ全ての連携医療機関をこの夏に回りました。そして「病院ダッシュボードχ」の「地域連携分析」の機能で確認しながら、今度は院長・副院長・診療科長らが連携先を回り始め、連携強化を心がけております。

新型コロナによる受診抑制が戻ってきている影響もあるでしょうが、新規入院患者数は飛躍的に増えています。
――入院を効率化させてから集患に着手した。
そう、それが正解でした。これは当初から私の中ではまず自病院の質を上げてから、それを地域にアピールしていくという順番でいかなければならないと決めていました。病棟業務が効率化されないまま入院が増えていたら現場の士気が下がっていたかもしれません。
――病院経営に携わっていてやりがいを感じるのはどんな時ですか。
現在は臨床と経営の二足の草鞋状態ですが、消化器内科医として働くことだけに注力していた頃は、自分が治療した患者さんが良くなることにやりがいを感じていました。理事長補佐としてのやりがいは、それだけではなく、病院全体の医療の質改善を推し進めることでもっとたくさんの患者さんやその家族に喜んでいただけることです。よく耳にしていた言葉ですが、身をもってそれを感じています。いまは全体最適がなにかを常に考えるようにしています。

これからやりたいことはたくさんありますが、いちばんの目標は、職員のみんなにチャレンジ性のある仕事ができ、継続的に成長できる職場環境であることを実感してもらい、私が当初イメージしたような、高い意識を掲げて自立と自律の精神で働く職員が増え、「職員満足度が100%になること」です。董仙会の職員とその家族の幸せなしに、この地域の医療は守れないでしょう。
そのためには診療部でやれたことと同じようにほかの部署でも業務を効率化・可視化が必要です。それでボトムアップ(現場主導)が進まなかったら、またそのときに次の策を考えます(笑)。
――本日はありがとうございました。
| 岩瀬 英一郎(いわせ・えいいちろう) | |
 |
コンサルティング部門マネジャー。経営学修士(MBA)。一橋大学大学院商学研究科経営学修士コース修了。病院コンサルティング会社を経て、GHC入社。経営改善支援、新病院の開院支援、公立病院経営強化プラン策定支援など、幅広い分野の支援を実施しており、特に病床戦略、財務分析、地域連携分析を得意としている。コンサルティング部門チームリーダー。 |
Copyright 2022 GLOBAL HEALTH CONSULTING All rights reserved.